در این مقاله، می خواهیم گرید بندی زخم پای دیابتی ها را بررسی کنیم. تا انتهای این مطلب، با ما باشید.
در حال حاضر دیابت بزرگ ترین اپیدمی جهان است و بسیاری از افراد از این بیماری و عوارض آن رنج می برند. یکی از عوارض جدی و خطرناک بیماری دیابت، زخم شدن پاها می باشد.
جهت دریافت مشاوره تلفنی با ما در تماس باشید.
مقدمه

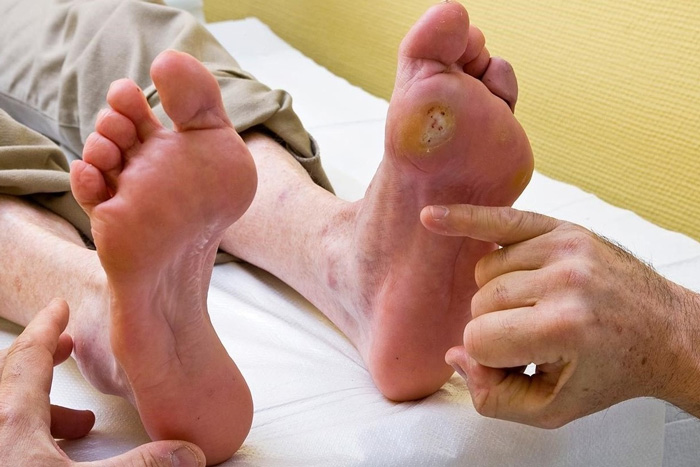
در اثر کنترل نشدن میزان قند خون بدن، عارضه زخم پا ایجاد می گردد که سبب آسیب بافت پا می شود. زخم پای ناشی از بیماری دیابت معمولا در ناحیه پاشنه و زیر انگشتان بزرگ شروع می شود و به تدریج گسترش می یابد.
اولین گزینه برای درمان این عارضه، گرید بندی زخم پای دیابتی ها می باشد. در مورد گرید بندی و نحوه ی انجام آن جزئیات زیاد و مختلفی وجود دارد. اما در هر صورت درمان باید توسط یک پزشک ماهر و حاذق صورت گیرد. در صورتی که درمان و گرید بندی به درستی انجام نشود و زخم گسترش یابد، فرد نیازمند قطع پا می گردد.
دکتر سلیمی بهترین دکتر در زمینه کنترل و درمان دیابت، مهارت و تجربه بالایی در زمینه گرید بندی زخم پای دیابتی ها دارد. دکتر سلیمی از پیشرفت زخم ها جلوگیری می کند و اقدامات لازم را برای درمان آن ها انجام می دهد.
اینفوگرافیک گرید بندی زخم پای دیابتی

در این مقاله دکتر سلیمی اطلاعات کاملی را در مورد گرید بندی زخم پای دیابتی ها و اهمیت گرید بندی این زخم ها در اختیارتان قرار داده است تا در صورت مواجهه با این زخم ها، اقدامات لازم را انجام دهید تا از پیشرفت آن ها جلوگیری شود. پس با ما همراه باشید.
گرید بندی زخم پای دیابتی چیست؟
یعنی بهترین روش انتخاب درمان زخم پای دیابتی.
در شکل زیر زخم های دیابتی طبقه بندی نموده ایم:

آن چه در نوشتار گرید بندی زخم پای دیابتی ها، می خوانید:
زخم پای دیابتی چیست؟
شناسایی زخم پای دیابتی ها چگونه است؟
علت ایجاد زخم پا در بیماران دیابتی چیست؟
چه عواملی در زخم شدن پای دیابتی ها تاثیر گذار است؟
برای زخم پای دیابتی چه زمانی باید به پزشک مراجعه کنیم؟
کدام گروه از افراد بیشتر در معرض زخم پای دیابت هستند؟
گرید بندی زخم پای دیابتی ها چیست؟
دیگر عوامل مهم در گرید بندی زخم پای دیابتی ها چیست؟
در صورت ایجاد عفونت زخم پا باید چکار کنیم؟
درمان زخم پای دیابت چگونه است؟
روش کنترل کردن عفونت زخم پای دیابتی چگونه است؟
کفش افراد دیابتی باید چگونه باشد؟
جوراب افراد دیابتی باید چگونه باشد؟
اهمیت کنترل وزن در بیماران دیابتی
در صورت عدم درمان زخم پای دیابتی، چه مشکلاتی رخ خواهد داد؟
گرید بندی زخم پای دیابتی ها، چه تاثیری روی درمان زخم پای دیابتی دارد؟
آیا خود بیمار می تواند گرید بندی را برای انجام اقدامات اولیه تشخیص دهد؟
چه زمانی زخم پای دیابتی نیاز به جراحی دارد؟
در صورت جراحی زخم پای دیابتی چه مراقبت هایی لازم است؟
آیا برای زخم پای دیابتی باید رژیم غذایی خاصی داشته باشیم؟
آیا برخی از علائم، خبر از زخم پای دیابتی می دهد؟
در صورت ابتلا به زخم پای دیابتی، پا در ظاهر چه تغییراتی می کند؟
چقدر احتمال ایجاد عفونت در زخم پا وجود دارد؟
چه عواملی سبب ایجاد عفونت در زخم می گردد؟
در گرید بندی زخم پای دیابتی ها، چگونه اندازه زخم را تشخیص می دهند؟
انواع پانسمان زخم پای دیابتی چیست؟
جمع بندی
پیشنهاد می کنیم از پست درمان دیابت پا دیدن کنید.
زخم پای دیابتی چیست؟
قبل از پرداختن به موضوع گرید بندی زخم پای دیابتی ها، ابتدا بایستی زخم پای دیابتی را بشناسیم. ضعیف شدن عروق در بدن بیماران دیابتی بزرگ ترین مشکل آن ها است. همین ضعف عروق و نازک شدن رگ ها مشکلاتی زیادی را در بدن ایجاد می کند. زخم شدن پاها از جمله نتایج تنگی رگ ها و ضعف عروق در بیماران دیابتی می باشد.
طبق تحقیقات صورت گرفته، 15 درصد از بیماران دیابتی حداقل یک بار در طول بیماری خود زخم پا را تجربه کرده اند. زخم پا بزرگ ترین عارضه بیماری دیابت است و در برخی موارد زخم ها به طوری شدت می یابند که راهی جز جراحی و قطع عضو برای پزشک و بیمار باقی نمی ماند.
درمان این زخم ها با توجه به علت به وجود آمدنشان، متفاوت می باشد. اغلب زخم ها عفونت های شدیدی را ایجاد می کنند که منجربه قطع عضو می شوند. به همین دلیل در صورت بروز هر گونه زخمی فورا به پزشک اطلاع دهید تا مشکل بررسی گردد.
شناسایی زخم پای دیابتی ها چگونه است؟
اولین نشانه زخم پای ناشی از بیماری دیابت، ترشحاتی هستند که احتمال دارد با لکه دار شدن جوراب یا خیسی کفش متوجه آن شوید. این زخم ها در ابتدا با تورم، التهاب، قرمزی و بوی نا مطبوع شروع می شوند و به تدریج علائم افزایش می یابند.
از رایج ترین نشانه های زخم پا سیاه شدن بافت (اسکار) در نواحی زخم می باشد که به خاطر عدم وجود جریان خون دراطراف زخم اتفاق می افتد.
گانگرن یا قاتقاریا که مرگ بافت بر اثر عفونت می باشد، می تواند در اطراف زخم ایجاد گردد. در صورت مرگ بافت در پا، آن ناحیه دچار ترشحات نا مطبوع ، بی حسی و درد می شود.
پیشنهاد می کنیم از پست جراحی پای دیابتی دیدن کنید.

علت ایجاد زخم پا در بیماران دیابتی چیست؟
بالا رفتن قند خون در بدن و عدم جذب آن به خون، آسیب های مختلفی را به بدن وارد می کند. از جمله این آسیب ها فشار و تنگ شدن رگ ها می باشد. در اثر تنگ شدن رگ ها و انسداد خون در بدن، پوست دچار آسیب می شود. عدم خونرسانی درست به بدن، سبب حساسیت و نازک شدن پوست می گردد.
در این حالت پوست حساس شده و با کوچک ترین ضربه و خراش، دچار زخم و عفونت می گردد. به دلیل عدم جریان خون در پوست، این زخم ها نسبت به افراد عادی دیرتر درمان می شود. به همین دلیل خطرات زیادی دارد.
در برخی افراد این زخم ها سطحی بوده و در صورت پیشگیری به موقع گسترش نمی یابند. اما گاهی نیز میزان زخم و عفونت عمقی است و قسمت های زیادی از پوست بیمار را از بین می برد.
زخم ها اغلب از زانو به پایین را درگیر می کند و در موارد نادری ممکن است قسمت ران نیز درگیر شود.
در افراد عادی، سطح زخم ها با خون خشک پوشیده شده و با جوش خوردن پوست در زمان کوتاهی التیام می یابد. اما در بیماران دیابتی به دلیل عدم جریان خون این پروسه طولانی تر است و قبل از بهبودی زخم دوباره تشدید می یابد. زخم بیماران دیابتی گاهی بر اثر کوچک ترین اتفاقات نظیر برخورد سنگ ریزه یا خاک بروز می کند و تشدید می یابد.
چه عواملی در زخم شدن پای دیابتی ها تاثیر گذار است؟
برخی مسائل در بروز و تشدید زخم ها تاثیر گذار هستند که بیمار از آن ها بی خبر است. دکتر سلیمی بهترین دکتر در زمینه کنترل دیابت و زخم پای دیابتی ها، عواملی را که سبب بروز و تشدید زخم پا می گردد را در ادامه برای شما عزیزان شرح داده است. کسانی که در معرض بالاترین سطح گرید بندی زخم پای دیابتی ها هستند، باید به این عوامل و هشدارها دقت زیادی داشته باشند.
آشنایی با عواملی که دکتر سلیمی معرفی کرده است، سبب می گردد شما در محافظت از زخم ها دقت بیشتری داشته باشید و از عواملی که زخم پا را تشدید می کنند، دوری کنید.

عوامل تاثیر گذار در ایجاد زخم پای دیابت
کاهش عصب های حسی:
تحریک عصب های بدن احتمال ابتلا به زخم پا را افزایش می دهد. در اثر افزایش قند خون بدن، عملکرد عصب ها دچار اختلال می گردد. حتی در برخی موارد عصب ها از بین می روند. این حالت عصب ها که در بیماران دیابتی بسیار نیز شایع است، نوروپاتی محیطی نامیده می شود.
هنگامی که در پای دیابتی ها زخم و عفونت ایجاد می شود، بیمار دیر متوجه آن خواهد شد. زیرا در این بیماران عصب های حسی از کار افتاده اند و دچار اختلال گشته اند.
بنابراین زمانی که پا دچار آسیب دیدگی می شود، فرد درد و سوزش را احساس نمی کند. در نتیجه فرد متوجه زخم ها نمی شود تا زمانی که آن ها را مشاهده کند. در این شرایط زخم برای مدت زیادی باز مانده و عفونت ها تشدید می شوند.
پیشنهاد می کنیم از پست مراحل اولیه زخم پای دیابتی دیدن کنید.
تنگی عروق:
عارضه آتروما یا تنگی عروق یکی دیگر از عواملی است که در ایجاد زخم پا تاثیرگذار است. در بیماران دیابتی، چربی موجود در عروق مسیر رگ ها را می بندد و موجب آسیب به رگ ها می شود.
در این شرایط، میزان گردش خون در بدن کاهش می یابد. کاهش گردش خون در بدن مانع از التیام زخم ها می شود. در نتیجه در صورتی که زخم کوچکی در پا در اثر ضربه ایجاد گردد، این زخم تبدیل به زخمی بزرگ و عمیق می شود که با عفونت همراه می باشد.
پوشش نا مناسب پا:
پوشش نامناسب پا نیز یکی دیگر از عوامل ایجاد زخم می باشد. به طور کلی جریان خون در بدن دیابتی ها کند است و در شرایطی که بیمار جوراب نامطلوب استفاده کند، به طور مثال جوراب هایی که قسمت کش بالای آن خیلی تنگ است، موجب ورم و افزایش حساسیت پا می گردد.
کفش های نامناسبی که کفی نازکی دارند نیز در تشدید زخم ها موثر می باشند. کفش های نامناسبی که سنگ ریزه و خاک با پوست پا تماس دارند، زخم پای سطحی را به زخمی عمیق تبدیل می کنند.
عوامل موثر در تشدید زخم پای دیابتی ها
عواملی وجود دارند که زخم ها را عمیق تر می کنند و موجب تشدید آن ها می شوند. در بالا عواملی که منجربه ایجاد زخم می شدند را بیان کردیم. در این بخش عواملی را که سبب تشدید زخم های ایجاد شده می شوند را بیان خواهیم کرد. این عوامل زخم های افراد عادی را نیز تشدید می کند اما برای بیماران دیابتی این عوامل خطرآفرین هستند.
صدمات داخلی و خارجی:
برخی از صدمات داخلی و خارجی محیط اطراف، زخم پای ناشی از بیماری دیابت را تشدید می کنند. عواملی مانند چاقی، سوختگی، راه رفتن بدون کفش و ورزش های سنگین روی گسترش زخم ها تاثیرگذار هستند. هنگامی که وزن بیمار زیاد است، فشار روی پا وارد می شود و زخم ایجاد شده را تشدید می کند یا اگر بیمار دچار سوختگی پوست گردد، موجب می شود میزان زخم عمیق گردد.
علاوه بر صدمات خارجی، برخی صدمات هستند که در درون بدن رخ می دهند. مانند تغییرات هورمونی که سبب رشد ناهنجار ناخن های پا و آسیب به پوسته و گوشته پا می شود.
فشار زیاد به پا
فشار زیاد به پا زخم های آن را تشدید می کند. زمانی که زخم ها در کف پا ایجاد می شوند، باید از راه رفتن به مدت طولانی بپرهیزید. زیرا در این صورت فشار طولانی مدت وارده به پا سبب تشدید زخم ها می گردد.
با پیاده روی طولانی مدت، پا عرق می کند و زخم ها مرطوب می مانند. به منظور جلوگیری از تشدید زخم پای ناشی از بیماری دیابت، از پیاده روی به مدت طولانی بپرهیزید.

عدم محافظت مناسب در فصل ها:
بیمار دیابتی که از زخم پا رنج می برد، باید در هر فصلی مراقبت های خاص آن فصل را انجام دهد تا از تشدید زخم ها جلوگیری شود. مثلا در زمستان که هوا سرد و خشک است، در صورت عدم گرم نگه داشتن پاها، زخم ها در اثر راه رفتن دچار کشیدگی شده و تشدید می یابند. در تابستان نیز در اثر تعریق پا، زخم ها مرطوب مانده و تشدید می گردند.
در صورت عدم مراقبت پا در فصل ها، شاهد تشدید زخم ها می باشید که در صورت عفونت زیاد و عمیق شدن زخم، راهی جز قطع عضو باقی نمی ماند.
تراشیدن اطراف زخم:
زمانی که زخم ها در حال التیام هستند، پوست اطراف زخم ها به دلیل جوش خوردگی دچار کشیدگی می شوند. این کشش پوست معمولا همراه با خارش است.
در بیماران دیابتی به دلیل عملکرد نادرست عصب ها، این خارش ها کمتر است. اما برخی افراد بر حسب عادت و ناخود آگاه بدون توجه به زخم ها شروع به خاراندن اطراف زخم ها می کنند. این امر سبب تراشیده شدن پوست اطراف زخم می گردد که موجب تشدید زخم ها می شود.
عوامل خطرآفرین برای زخم پای دیابت
تمام بیماران دیابتی در معرض ابتلا به زخم پا می باشند. علت ایجاد و تشدید این زخم ها متفاوت می باشد. اما برخی عوامل خطر بروز زخم پا را افزایش می دهند:
- مصرف الکل و دخانیات
- عدم رعایت بهداشت
- استفاده از کفش های نامناسب
- اصلاح نادرست ناخن پا
- بیماری رتینوپاتی (بیماری چشم به علت دیابت)
- بیماری کلیوی
- بیماری قلبی
- افزایش وزن و چاقی
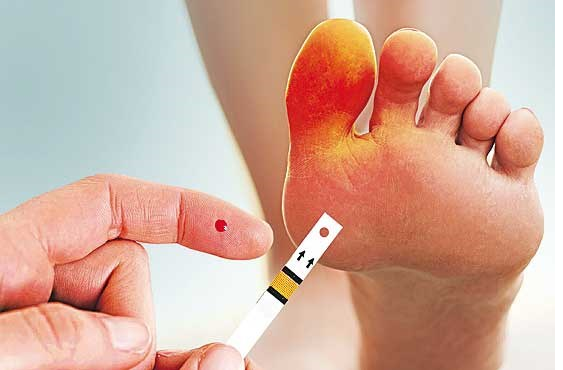
برای زخم پای دیابتی چه زمانی باید به پزشک مراجعه کنیم؟
در صورتی که هر کدام از نواحی پا دچار سیاهی و بی حسی شد، فورا به پزشک مراجعه نمایید تا پزشک درمان را آغاز کند. در صورتی که زخم ها درمان نشوند، آبسه ایجاد می گردد و زخم ها گسترش می یابند. در نتیجه برای درمان و از بین بردن زخم ها، پزشک مجبور است از طریق جراحی اقدام به حذف زخم ها نماید. در این شرایط پوست مصنوعی جایگزین بافت مرده می شود. یا در شرایطی که امیدی به ترمیم زخم گسترش یافته نباشد، درمانی به جز قطع عضو وجود ندارد.
زخم پای دیابتی ها راه درمان دارد و اگر دردی را در ناحیه پا احساس کردید، برای جلوگیری از ایجاد زخم به پزشک مراجعه کنید. وجود درد یا سیاهی نشان از عفونت دارد و اگر دیر برای درمان اقدام کنید، عفونت ها گسترش پیدا می کنند.
درمان زخم ها تا چندین هفته ادامه دارد و ممکن است بعد از یک ماه زخم ها التیام یابند. اگر به عوامل تشدید زخم ها توجه نداشته باشید و میزان قند خون بدن نیز زیاد باشد، روند درمان طولانی تر خواهد شد. دکتر سلیمی بهترین دکتر در زمینه تشخیص و درمان زخم پای دیابتی ها است و در صورت وجود هر گونه درد و سیاهی در پا، دکتر سلیمی به سرعت اقدام به پیشگیری از گسترش عفونت و زخم می کند.
کدام گروه از افراد بیشتر در معرض زخم پای دیابت هستند؟
زخم پای دیابت برای تمام افراد دیابتی، در صورت عدم کنترل رخ خواهد داد. تنها گرید بندی زخم ها در افراد متفاوت می باشد. در صورتی که مراقبت از پاها به درستی انجام شود، تا حد زیادی می توانید از بروز زخم ها جلوگیری کنید. اما به صورت کلی برخی از افراد جامعه بیشتر در معرض آسیب های پا و تشدید زخم ها قرار می گیرند. دکتر سلیمی گروه هایی که بیشتر در معرض ابتلا به زخم پای دیابتی هستند را در زیر عنوان کرده است:
افرادی که بیشتر در معرض ابتلا به زخم پای دیابتی می باشند:
زنان
زنان از قشرهای مستعد ابتلا به زخم پای دیابتی می باشند. در طول روز تحرک و فعالیت زنان در منزل و محیط کار بیشتر از مردان می باشد. همچنین زنان در طول روز بیشتر به شست و شو و نظافت مشغول هستند. در نتیجه پا بیشتر در معرض رطوبت و آلودگی قرار می گیرد. این عوامل احتمال ایجاد زخم پا و تشدید آن را افزایش می دهد.
بنابراین زنان باید پوشش مناسبی برای نظافت و فعالیت داشته و بیشتر مراقب زخم ها باشند.
افراد بالای 40 سال
بیماران بالای 40 سال نیز بیشتر از سایر بیماران دیابتی در معرض زخم پا هستند. این افراد در این سن دچار مشکلاتی نظیر ضعف های بدنی ناشی از افزایش سن هستند. در این شرایط هنگامی که به دیابت مبتلا می شوند، نمی توانند به خوبی آن را کنترل نمایند و احتمال ابتلا به زخم پا در آن ها افزایش می یابد.
مصرف کنندگان الکل و دخانیات
بیماران دیابتی که به دخانیات اعتیاد دارند یا الکل مصرف می کنند نیز در معرض ابتلا به زخم پای دیابتی می باشند. در این افراد حساسیت های پوستی بیشتر است و پای آن ها نسبت به سایر افراد دیابتی زودتر زخم می شود. التیام زخم ها در این افراد نیز طولانی تر خواهد بود.
افراد چاق
بیماران دیابتی که وزن بالایی دارند و چاق هستند، در معرض ابتلا به زخم پا می باشند. در این افراد به دلیل وزن زیاد، روی عروق و پوست فشار زیادی وارد می شود که نتیجه آن ایجاد زخم و گسترش آن می باشد. در افراد چاق علاوه بر دیابت، بسیاری از بیماری های دیگر نیز بروز پیدا می کنند که سبب تشدید زخم ها می گردند.

گرید بندی زخم پای دیابتی ها چیست؟
دکتر سلیمی برای درمان زخم پای ناشی از بیماری دیابت ، ابتدا به وسیله گرید بندی زخم پای دیابتی ها، زخم را بررسی می کند تا نوع و میزان و عمق آن مشخص گردد. در صورت حاد نبودن زخم و سطحی بودن آن، زخم با روش های ساده نظیر پانسمان درمان می شود و از گسترش آن جلوگیری می گردد. در صورت گسترش زخم و عمیق بودن آن، درمان های جدی و مطمئن تری آغاز می گردد.
گرید بندی زخم پای دیابتی ها عبارت است از انتخاب بهترین روش درمان و مراقبت برای زخم پای بیماران دیابتی. در این روش، زخم پای دیابتی در سطح های مختلف طبق استانداردهای مشخص، بررسی می شود. در مرحله بعد پزشک نوع درمان را مشخص می کند و اقدامات لازم را برای التیام زخم انجام می دهد.
پزشک ابتدا ویژگی ها و میزان زخم پا را بررسی می کند و سپس اقدام به انتخاب معیار گرید بندی می نماید. هر معیاری که متناسب با نوع زخم باشد، انتخاب شده و درمان آغاز می گردد.

گرید بندی بر اساس میزان و عمق آن، انواع مختلفی دارد. گرید بندی ها بر اساس معیارهای معینی وضعیت زخم پا را درجه بندی می کنند. دکتر سلیمی با مشاهدات خود و بررسی میزان زخم، یکی از روش ها و معیارهای زیر را برای درمان بیمار در نظر می گیرد:
انواع گرید بندی زخم پای دیابتی ها:
گرید بندی زخم پای دیابتی واگنر مگیت
گرید بندی واگنر مگیت بر اساس میزان عمق زخم می باشد. در این نوع گرید بندی، زخم پای بیمار دیابتی به 6 دسته مختلف تقسیم بندی می شود که از درجه 0 تا درجه 5 می باشد. این درجات شامل:
- درجه 0: پای سالم
- درجه 1: زخم های سطحی
- درجه 2: زخم عمیقی که به تاندون یا مفاصل رسیده باشد.
- درجه 3: زخم عمیق با آبسه یا استئومیلیت
- درجه 4: مرگ بافت پا (کانگرن)
- درجه 5: کانگرن کامل
درجه 5 حاد ترین میزان عمق زخم است که فقط جراحی راه درمان آن است.
گرید بندی زخم پای دیابتی دانشگاه تگزاس
در این نوع گرید بندی، زخم ها را بر اساس میزان عفونت و ایسکمی تقسیم بندی می کنند. در گرید بندی دانشگاه تگزاس، میزان عفونت را از درجه 0 تا 3 تقسیم می کنند که در واقع در درجه 3 زخم به مغز استخوان نفوذ کرده است. در این گرید بندی هر درجه خود به صورت مجزا به 4 گرید تقسیم بندی می شود:
- زخم تمیز و بدون عفونت
- زخم غیر ایسکمیک
- ایسکمیک
- ایسکمیک عفونی
گرید بندی زخم پای دیابتی SAD
این نوع گرید بندی زخم پای دیابتی ها، پنج خصوصیت مهم زخم شامل عمق، آرتروپاتی، وسعت، سپسیس و عصب SAD را بررسی می کند و هر کدام از این موارد را بر اساس میزان آن از درجه 0 تا 3 از زخم های سطحی تا حاد تقسیم بندی می کند.
گرید بندی زخم پای دیابتی ها ساده
طبقه بندی گرید بندی زخم پای ساده از سوی انجمن بیماری های کشور آمریکا تعیین شده است. در این گرید بندی، زخم ها براساس محدوده تقسیم بندی می شوند که این تقسیم بندی شامل زخم های سطحی، زخم های عمیق و زخم های بی ثبات از لحاظ عمق می باشد.

دیگر عوامل مهم در گرید بندی زخم پای دیابتی ها چیست؟
برخی از ویژگی های دیگر زخم در گرید بندی مهم هستند که روی درمان و نوع دارو تاثیرگذار می باشند. این ویژگی ها در انتخاب نوع گرید نیز تاثیر دارند:
- اندازه زخم
- عمق زخم
- وجود حفره های کوچک در محل زخم
- میزان بافت دانه ای یا گرانوله
- در معرض بودن استخوان
- میزان بافت فیبروتیک یا دیسوسکولار
- نوع و مقدار زهکشی
- میزان بافت نازک اطراف زخم
- علائم عفونت مانند اریتما
- تورم زخم
- بوی نامطبوع
- افزایش حرارت
در صورت ایجاد عفونت زخم پا باید چکار کنیم؟
همان طور که اشاره کردیم، یکی از معیارهای گرید بندی، بر اساس میزان عفونت زخم پا صورت می گیرد. عفونت زخم پای ناشی از بیماری دیابت در صورتی که در مراحل اولیه باشد، با دارو قابل درمان است اما زمانی که گسترش یافته و به استخوان ها نفوذ یابد، نیاز است تا بیمار تحت عمل جراحی قرار گیرد.
به همین دلیل مهم است که عفونت در همان مراحل ابتدای کار کنترل و درمان گردد تا کار به جراحی نرسد. عفونت زخم پای دیابتی ها معمولا از طریق ترشح چرک، تورم و تاول تشخیص داده می شود. در صورت مشاهده هر کدام از این موارد، فورا باید به پزشک مراجعه نمایید.
دکتر سلیمی در اولین قدم، میزان عفونت را با انواع گرید بندی مطابقت می دهد تا نوع عفونت و روش درمان آن مشخص گردد. در صورتی که سلول های عفونی به عمق استخوان نفوذ نکرده باشند، دکتر سلیمی درمان عفونت را از طریق دارو و پماد آغاز می کند. در این شرایط برای بیمار آنتی بیوتیک تجویز می شود تا به میزان زیادی جلوی گسترش عفونت گرفته شود. پزشک همچنین پوشاندن مناسب عفونت و تمیز کردن سطح زخم را تجویز می کند.

درمان زخم پای دیابت چگونه است؟
افرادی که به بیماری دیابت مبتلا می باشند، باید از پاهای خود به خوبی مراقبت نمایند تا دچار زخم و دردهای احتمالی نگردند. در این شرایط پوست حساس است و با کوچک ترین ضربه و خراش، زخم بزرگی ایجاد می گردد. زیرا با وجود قند خون زیاد در بدن و عدم عملکرد سیستم عصب ها، زخم ها دیرتر التیام می یابند.
به همین دلیل مراقبت از پا در طول بیماری امری مهم است. فشاری که هنگام راه رفتن و پیاده روی به پا وارد می کنید، زخم و عفونت را گسترش می دهد. افرادی که دچار اضافه وزن هستند نیز با فشاری که به پاها وارد می کنند، سبب تشدید زخم ها می گردند.
همچنین بیمار باید عواملی را که سبب ایجاد زخم و تشدید آن می گردند را بشناسد و در زندگی روزمره آن ها را رعایت کند. دکتر سلیمی در این مقاله این عوامل را عنوان کرده است که می توانید در مطالب بالاتر مطالعه نمایید. پزشک می تواند زخم پا را با حذف بافت مرده از پوست درمان نماید.
اما باید گفت که عفونت و زخم های پا همگی با یک شیوه درمان نمی گردند. پزشک ممکن است بافت اطراف زخم را به آزمایشگاه ارسال کند تا بررسی گردد که کدام آنتی بیوتیک مناسب زخم بیمار است. در صورتی که عفونت ها جدی باشد، پزشک عکس برداری با اشعه X تجویز می کند تا بررسی کند که عفونت به استخوان نرسیده باشد.
درمان زخم پای دیابت با دارو:
پزشک برای درمان زخم پای بیمار که هنوز حاد نشده باشد، آنتی بیوتیک و آنتی بادی و در صورت داشتن عفونت زیاد، داروهای ضد انعقادی برای درمان تجویز می کند.
درمان زخم پای دیابتی با پماد موضعی:
در مواردی که زخم سطحی باشد، از طریق درمان های موضعی می توان زخم را برطرف نمود. داروهای موضعی زیادی برای درمان این زخم ها وجود دارند:
- کرم و پمادهای سولفادیازین نقره
- محلول پلی هگزامتیلن بیگوآنید
- پماد ید
- عسل پزشکی در قالب پماد
پیشنهاد می کنیم از پست درمان زخم دیابت با عسل دیدن کنید.
درمان از طریق تیغ جراحی:
پزشک ممکن است با توجه به میزان و عمق زخم، روش جراحی را برای زخم پا تجویز کند. زیرا جراحی کمک می کند تا فشار و عفونت ایجاد شده در زخم کاهش یابد. در این صورت زخم زودتر التیام می یابد.
اگر روش های درمانی دیگر برای التیام زخم اثربخش نبودند و عفونت و زخم همچنان در حال تشدید بود، جراحی بهترین گزینه است تا جلوی پیشرفت عفونت و زخم گرفته شود تا از قطع عضو جلوگیری گردد.

روش کنترل کردن عفونت زخم پای دیابتی چگونه است؟
با استفاده از روش هایی می توان عفونت زخم را کنترل نمود و از ایجاد و تشدید آن جلوگیری کرد.
- شست و شوی منظم پاها
- خشک نگه داشتن پاها
- متعادل نگه داشتن دمای محیط
- ضدعفونی کردن پوست در برابر زخم
- تعویض منظم پانسمان
- آنزیم درمانی
- ضدعفونی کردن زخم از طریق مخلوط حاوی آلژینات کلسیم برای جلوگیری از رشد باکتری ها

کفش افراد دیابتی باید چگونه باشد؟
کفشی که بیماران دیابتی باید از آن استفاده کنند، کفش چرمی بنددار است و باید قاب مخصوصی برای محافظت انگشتان داشته باشند. همچنین کفش افراد دیابتی باید 3 سانتیمتر پاشنه داشته و فضای کافی برای حرکت دادن انگشتان داشته باشد.
شما می توانید با مراجعه به کلینیک های ارتوپدی فنی، این کفش ها را که مخصوص افراد دیابتی تولید شده اند، تهیه نمایید. در صورتی که کفش مناسب با پای شما وجود نداشته باشد، عکس 3 بعدی از پایتان گرفته شده و کفش مخصوص متناسب با پای شما ساخته می شود.
لطفا از پست بهترین جراح معده در تهران دیدن کنید.
جوراب افراد دیابتی باید چگونه باشد؟
پوشش مناسب برای جلوگیری از بروز زخم و تشدید آن بسیار مهم است. نوع کفش بیماران دیابتی طبی است. پوشش دیگر برای پای دیابتی ها جوراب است.
اهمیت انتخاب جوراب به اندازه کفش مهم است. یک جوراب خوب باید رطوبت پا را به خود جذب کند تا امکان رشد باکتری ها را از پا بگیرد. از پوشیدن جوراب هایی که درز دارند و توری هستند، اجتناب کنید. زیرا هم رطوبت را جذب نمی کنند و هم محل دوخت آن ها به پوست آسیب می رشاند.
جنس جوراب باید به گونه ای باشد که هوا در آن جریان داشته باشد تا پا خشک و خنک گردد. در زمستان از جوراب های گرم استفاده کنید که گردش خون را در پاها افزایش دهند.
از جوراب هایی استفاده نمایید که در قسمت کف آن پد داشته باشد. این پد از برخورد مستقیم پوست با کف کفش و برخورد سنگ ریزه و خاک به پا جلوگیری می کند.
اهمیت جلوگیری از ایجاد زخم پای دیابتی
طبق گزارشات انجمن پزشکی آمریکا، حدود 20 درصد از بیماران دیابتی بر اثر تشدید زخم پا دچار قطع عضو می گردند. به همین دلیل مراقبت هایی برای پیشرفت زخم وعفونت الزامی است.
برای جلوگیری از پیشرفت بیماری و زخم ها به صورت مکرر قند خون خود را اندازه گیری کنید. زیرا در صورت کنترل میزان قند خون بدن، عوارض بیماری دیابت نیز کمتر خواهد بود. همچنین با مراقبت های ویژه ای می توانید از ایجاد زخم پا جلوگیری کنید.
روش های جلوگیری از بروز زخم در پاها
- کنترل قند خون
- شستن مرتب پاها و تمیز نگه داشتن آن ها
- کوتاه کردن سریع ناخن ها (اما نه خیلی کوتاه که سبب ایجاد زخم گردد)
- خشک کردن سریع پاها بعد از حمام
- استفاده از جوراب تمیز
- مراقبت و درمان سریع پینه ها و میخچه ها
- استفاده از کفش مناسب
- کنترل وزن

اهمیت کنترل وزن در بیماران دیابتی
درمان و گرید بندی زخم پای ناشی از بیماری دیابت بسیار سخت و زمانبر است و نیاز به تلاش زیاد پزشک و بیمار دارد. در مواردی نیز درمان از عهده پزشک و بیمار خارج می گردد. به همین دلیل جلوگیری از ایجاد زخم بهتر از درمان آن است. برای پیشگیری از بروز این زخم ها لازم است توصیه هایی را در زندگی روزمره خود عملی کنید که به آن ها اشاره نمودیم.
یکی از روش های پیشگیری از بروز زخم، کنترل وزن می باشد. توجه به توصیه های پیشگیری از بروز زخم در صورتی که بیمار اضافه وزن زیادی داشته باشد، مشکل است. همچنین فشار زیادی که بر اثر چاقی به پاها وارد می شود، سبب ایجاد زخم و تشدید آن می گردد و در صورت التیام دوباره سر باز خواهد کرد. به همین دلیل اولین اقدام شما برای پیشگیری از بروز زخم ها باید کاهش وزن و کنترل آن باشد.
اهمیت پوشش مناسب پا در بیماران دیابتی
پوشش مناسب پا یکی دیگر از روش های جلوگیری از ایجاد زخم می باشد. به همین دلیل دکتر سلیمی توصیه می کند تا متناسب با فصل، پوشش مناسب داشته باشید. همچنین در فصول سرد، پاها باید مرتب توسط لوسیون ها چرب شود تا بر اثر سردی و خشکی هوا، زخمی ایجاد نگردد.

در صورت عدم درمان زخم پای دیابتی، چه مشکلاتی رخ خواهد داد؟
برخی از بیماران دیابتی که با زخم پا مواجه می شوند، به دلیل عدم آگاهی یا ترس از روش های درمان، زخم را به حال خود رها می کنند و با درمان های خانگی سعی دارند تا زخم را التیام بخشند.
روش های خانگی ممکن است از تشدید زخم و عفونت جلوگیری کند، اما درمان قطعی برای آن نمی باشد. گاهی نیز به دلیل درمان های اشتباه خانگی ممکن است وضعیت زخم وخیم تر شود. باید گفت بدون مراجعه به پزشک و شروع درمان های حرفه ای، زخم پای دیابتی التیام نمی یابد.
در صورتی که بیمار به فکر درمان زخم نباشد، اولین مشکل بزرگ، افزایش عفونت است. عفونت پای بیماران دیابتی به دلیل کاهش گردش خون در بدن، افزایش می یابد و از طریق خون به دیگر نقاط بدن سرایت می کند.
در این شرایط در برخی افراد حتی قلب نیز دچار عفونت می گردد که مشکلاتی نظیر سکته قلبی را ایجاد می کند. به همین دلیل مراجعه زود هنگام به پزشک برای درمان زخم الزامی است.
دکتر سلیمی بهترین دکتر در زمینه درمان بیماری دیابت، در همان مراحل اولیه گرید بندی زخم پای بیماران را انجام می دهد و با مشخص کردن وضعیت زخم، درمان را شروع کرده و از ایجاد چنین مشکلاتی جلوگیری خواهد کرد.

گرید بندی زخم پای دیابتی ها، چه تاثیری روی درمان زخم پای دیابتی دارد؟
گرید بندی هایی را که در این مقاله معرفی کردیم، تقسیم بندی های جهانی هستند و متناسب با میزان زخم از نوع مناسب آن استفاده می گردد. این تقسیم بندی ها ممکن است در هر کشوری استانداردهای خاص خود را داشته باشد. در کشور ایران نیز گرید بندی های استانداردی تعریف شده است که بر اساس وضعیت بیمار، اقدامات درمانی لازم انجام می گیرد.
استانداردهای گرید بندی زخم پای دیابتی ها در ایران
پزشکان در ایران زخم پای بیماران دیابتی را به 4 دسته مختلف تقسیم بندی می کنند و در نهایت با نوع گرید بندی درمان را آغاز می کنند.
گرید اول:
در تقسیم بندی گریدها، بیمارانی که در قسمتی از ناحیه پا دچار قرمزی و التهاب می باشند، در دسته گرید اول قرار می گیرند. در گرید اول، زخم ها سطحی می باشند و تنها علامت آن ها قرمزی، التهاب و تورم است.
گرید دوم:
زخم هایی که تاول و ترک خوردگی دارند، در دسته گرید دوم قرار می گیرند. این زخم ها خونریزی ندارند و محل آسیب تنها پوسته پوسته شده یا ترک می خورد.
گرید سوم:
زخم هایی که خونریزی دارند، در گرید سوم قرار دارند. در این نوع زخم ها علاوه بر آسیب به پوست، به بافت های زیر پوست نیز صدمه می زنند که نتیجه آن خونریزی به همراه تورم و التهاب می باشد.
گرید چهارم:
در گرید چهارم زخم ها طوری عمیق هستند که به ماهیچه ها و استخوان ها نیز آسیب می رسانند و سبب ایجاد عفونت در این بافت ها می گردند.
آیا خود بیمار می تواند گرید بندی را برای انجام اقدامات اولیه تشخیص دهد؟
گاهی ممکن است بیمار در شرایطی باشد که نتواند با مشاهده زخم فورا به پزشک مراجعه کند. در این شرایط بیمار باید خود نوع گرید بندی را تشخیص دهد و از طریق تماس تلفنی با پزشک، اقدامات لازم را انجام دهد.
به همین دلیل کسب اطلاعات در مورد گرید بندی برای بیماران دیابتی حائز اهمیت است. دکتر سلیمی در ادامه، نحوه گرید بندی توسط خود بیمار را شرح داده است تا شما عزیزان در این زمینه اطلاعات لازم را داشته باشید.
در هنگام انجام گرید بندی زخم پای دیابتی ها، ابتدا محل زخم را بررسی کنید. ویژگی های زخم شامل وسعت، سایز، شکل ظاهری و عمق را یادداشت نمایید تا آن را برای پزشک شرح دهید. ممکن است مشخص کردن دقیق تمام این موارد برایتان مقدور نباشد اما حدود آن را می توانید ارزیابی کنید تا پزشک بتواند تشخیص درست بدهد.
در مرحله بعد باید علائم و نشانه های زخم شامل عفونت را بررسی کنید
در مرحله بعد باید علائم و نشانه های زخم شامل عفونت را بررسی کنید. عفونت علائمی را به همراه دارد که شامل ترشح چرک، بو، کبودی، التهاب، داغی و تورم می باشد و در صورت مشاهده هر کدام از علائم، آن را یادداشت کرده و میزان آن را به طور حدودی مشخص کنید.
در این صورت می توانید گزارش ها را از طریق تماس یا پیام برای پزشک ارسال کنید تا به شما اطلاع دهد که در این شرایط چه اقداماتی انجام دهید.
خود شما نیز باید تا حد زیادی از تشدید زخم و عفونت جلوگیری نمایید و مراقب باشید تا محل زخم آلوده نگردد. در بخش های قبلی نوشتار گرید بندی زخم پای دیابتی ها، اقدامات لازم برای جلوگیری از تشدید زخم و عفونت را بیان نمودیم.
چه زمانی زخم پای دیابتی نیاز به جراحی دارد؟
در اغلب بیماری ها استفاده از تیغ جراحی زمانی به کار گرفته می شود که روش های درمانی دیگر مانند استفاده از دارو و پماد اثر بخش نبوده باشد. در زخم بیماران دیابتی نیز به این گونه است. پزشک در شرایطی اقدام به جراحی می کند که زخم با آنتی بیوتیک ها و پمادهای موضعی درمان نشود. زخم پای دیابتی در شرایطی که به عمق بدن نفوذ کرده و در آخرین سطح گرید بندی باشد، نیاز به جراحی دارد. در این شرایط زخم، بافت های داخلی مانند ماهیچه و استخوان را نیز درگیر کرده است.
شرایطی که زخم پا نیاز به جراحی دارد
دکتر سلیمی بهترین دکتر در زمینه تشخیص و درمان بیماری دیابت، از طریق گرید بندی، نوع و میزان زخم را بررسی کرده و درمان را آغاز می کند. طبق تشخیص دکتر سلیمی اگر بیمار در شرایط حاد باشد، نیاز به جراحی دارد. شرایط زیر زمینه را برای انجام جراحی زخم پا فراهم می کند:
گرفتگی رگ ها و عروق:
در برخی از بیماران زخم ها طوری عمیق هستند که موجب درگیری عروق و رگ ها می گردند. در شرایطی که قند خون کنترل نگردد و انسولین کافی به بدن نرسد، خونرسانی و گردش خون به پا به دلیل تجمع قند در این بخش، کاهش می یابد. پزشک مجبور است از طریق جراحی، جریان خون را در پا آزاد کند. هنگامی که گرفتگی عروق و رگ ها دائما تکرار شود، تنها راه درمان قطع عضو است تا عفونت به دیگر اعضای بدن مانند قلب نرسد.

گسترش زخم های پا:
در صورتی که زخم ها سطحی باشند، با مراقبت، احتمال تشدید آن ها کمتر خواهد بود. اما در صورتی که زخم ها گسترش یابند و وسیع گردند، پزشک برای درمان جراحی را انتخاب می کند. در این نوع جراحی، محل زخم با بخیه بسته می شود تا میزان زخم ها گسترش نیابد و عفونت ایجاد نگردد.
گسترش عفونت ها:
در صورتی که عفونت در بافت های داخلی پا گسترش یافته باشد، پزشک از طریق جراحی اقدام به قطع پا می کند. قطع پا زمانی اتفاق می افتد که عفونت به عمق بدن و به استخوان ها رسیده باشد. در این صورت عفونت از طریق استخوان و جریان خون به سایر نقاط بدن سرایت می کند. از این رو برای جلوگیری از آسیب بافت های دیگر بدن، قطع عضو الزامی است.
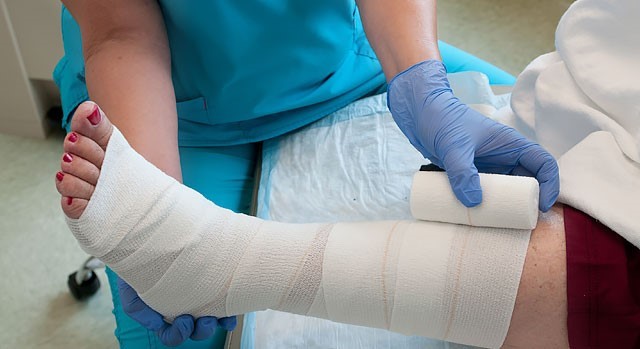
در صورت جراحی زخم پای دیابتی چه مراقبت هایی لازم است؟
پزشک بعد از گرید بندی اگر تشخیص دهد که شرایط بیمار حاد است، اقدام به درمان از طریق جراحی می کند. جراحی پای دیابتی ها نیز مانند دیگر جراحی ها نیاز به مراقبت هایی قبل و بعد از عمل دارد. در این بخش توصیه هایی را برای قبل از عمل جراحی و بعد از آن بیان خواهیم نمود.
اقدامات قبل از عمل جراحی:
پزشک قبل از اقدام به جراحی، آزمایشاتی را برای بیمار تجویز می کند که ارائه نتایج آزمایشات برای عمل الزامی است. نتایج آزمایشات نشاندهنده وضعیت داخلی بیمار است تا پزشک در مورد نوع بیهوشی و داروهای تزریقی قبل از عمل بتواند تصمیم بگیرد.
در صورت عفونت زیاد، پای بیمار از محلی که عفونت به آن نرسیده است، قطع می گردد. قطع عضو مشکلات زیادی را برای فرد ایجاد می کند از جمله آسیب های روانی که نیاز است بیمار چند جلسه مشاوره با روانشناس قبل از جراحی داشته باشد تا آمادگی لازم برای جراحی و زندگی بعد از آن را داشته باشد.
قبل از اقدام به جراحی می توانید به یک متخصص پروتز مراجعه کنید تا در صورت تمایل، عضو مصنوعی بلافاصله بعد از عمل برایتان ساخته شود.
اقدامات بعد از عمل جراحی:
بعد از جراحی بیمار چند روز بسته به وضعیتش در بیمارستان بستری خواهد بود. ممکن است در صورت بروز مشکلاتی، میزان بستری طولانی تر شود. بعد از عمل نیز آزمایشاتی از بیمار گرفته می شود تا وضعیت عمومی او مانند فشارخون، قند خون و تنفس بررسی گردد.
بعد از عمل پانسمان های بیمار به طور مداوم تعویض خواهند شد. فیزیوتراپی برای بیمار برای شروع حرکت با یک پا تجویز می گردد.
بعد از جراحی، بیمار باید داروهایی را که پزشک تجویز کرده است، به درستی مصرف نماید تا محل جراحی عفونت نکند.
جلسات فیزیوتراپی برای راه رفتن با یک پا باید به موقع انجام شود. همچنین بیمار باید برای عمل پروتز بعد از بهبود حال عمومی اقدام نماید. این شرایط برای افرادی می باشد که میزان عفونت پا گسترش یافته باشد. گاهی عفونت فقط انگشتان را درگیر می کند که در این صورت فقط یک یا چند انگشت قطع می گردد.
آیا برای زخم پای دیابتی باید رژیم غذایی خاصی داشته باشیم؟
پاسخ این سوال مثبت است. زیرا نوع تغذیه بیمار مستقیما روی وزن او تاثیر می گذارد و اضافه وزن و چاقی نیز روی ایجاد زخم و تشدید آن موثر است. چاقی روی پوست تاثیرگذار است و سبب نازک شدن آن می گردد. همچنین وضعیت عروق و رگ ها را تحت تاثیر قرار می دهد.
چاقی سبب فشار زیاد به نواحی دیگر بدن مانند کمر و پاها می گردد. هنگام راه رفتن تعادل را بر هم می زند که تمام این موارد سبب ایجاد زخم در پا و تشدید زخم های پیشین می گردد.

چاقی همچنین برای بیماران دیابتی سبب عدم کنترل قند خون می گردد. برای جلوگیری از افزایش قند خون در بدن و مشکلات زخم پا باید وزن خود را کاهش داده و کنترل نمایید. دنبال کردن رژیم غذایی مناسب که وزن را کاهش دهد و به ثبات برساند، برای بیماران دیابتی ضروری است.
مصرف برخی از مواد غذایی در التیام یافتن زخم پاها تاثیرگذار است. برخی از مواد غذایی میزان گردش خون را در بدن افزایش می دهد که این سبب بهبودی زخم ها در مدت کوتاهی می شود. برای درمان زخم ها رژیم غذایی دیابتی ها باید حداقل میزان چربی و نمک را داشته باشد.
برای بیماران دیابتی، مصرف گوشت قرمز برای جلوگیری از ایجاد بیماری نقرس، ضروری می باشد. دکتر سلیمی بهترین دکتر در زمینه درمان و کنترل بیماری دیابت، توصیه هایی را در خصوص رژیم غذایی مناسب برای شما تجویز خواهد کرد.
آیا برخی از علائم، خبر از زخم پای دیابتی می دهد؟
در بیماران دیابتی حدود یک چهارم بیماران از زخم پای دیابتی رنج می برند و یکی از علائم شایع و بزرگ در این بیماران می باشد. در صورتی که قند خون در بدن کنترل گردد، زخم های ایجاد شده در پا به زودی بهبود می یابند. در بیمارانی که دیابت کنترل شده دارند، برخی از زخم ها با زخم پای دیابتی اشتباه گرفته می شود.
گاهی اختلالات فشارخون و نوسانات آن روی پوست تاثیر گذاشته و به آن فشار وارد می کند. این فشار سبب ایجاد زخم هایی می گردد که بیمار آن را با زخم پای دیابتی اشتباه می گیرد. هنگامی که قند خون بدن کنترل شده باشد، زخم های ایجاد شده خطری ندارند و در صورت مراقبت و رسیدگی به زودی بهبود می یابند.
در صورت ابتلا به زخم پای دیابتی، پا در ظاهر چه تغییراتی می کند؟
تغییرات ظاهری پا:
در ابتدای کار، زخم پای ایجاد شده ساده است و مانند سایر زخم ها می باشد که در صورت مراقبت و درمان بهبود می یابد. اما در صورتی که درمان به تعویق بیفتد، زخم شدت می گیرد و عفونت گسترش می یابد. در این شرایط ظاهر پا تغییرات زیادی خواهد کرد و وضعیت آن به طور کامل تغییر می کند.
تغییرات پا در هر بیمار بنا به میزان زخم و عفونت متفاوت می باشد. به عبارتی زخم به وجود آمده در هر بیمار ظاهر خاص خود را دارد و به نوع سطح گرید بندی نیز بستگی دارد که سبب تغییراتی در ظاهر پوست و فرم پا می گردد.
نرمی مفاصل:
از عوارض زخم پای دیابتی، آسیب وارد شدن به اعصاب است که در نتیجه آن مفاصل دچار نرمی می شوند. به خصوص زمانی که زخم پا دچار عفونت شدید باشد و این عفونت به استخوان ها رسیده باشد.
این عفونت ها به بافت مستحکم استخوان ها آسیب وارد کرده که موجب تغییر شکل آن ها می شوند. در برخی از بیماران، استخوان ها دچار جابجایی نیز می شوند که ظاهر پا به کلی دچار تغییر می شود.
زخم های سرتاسری:
بیماران دیابتی در طول بیماری خود با زخم های زیادی در ناحیه پا به خصوص از زانو تا کف پا، مواجه می شوند. در این بیماران برخی خراش های کوچک تبدیل به زخم های بزرگ می گردند که ظاهری ناخوشایند دارند. این زخم ها اگر درمان نگردند، گسترش می یابند که زیبایی پا را از بین می برند و فرد نمی تواند لباس های مورد علاقه خود را بپوشد.
کبودی پا:
در برخی افراد در صورت تشدید زخم، در ناحیه پا کبودی ایجاد می گردد که نشاندهنده عفونت نیز می باشد. طولانی شدن مدت درمان نیز سبب تورم در پا می گردد که به علت تجمع خون در ناحیه زخم می باشد.
تغییر عروق پا:
قند خون بالا در بیماران دیابتی موجب انسداد عروق و رگ ها می گردد. زخم پای دیابتی موجب نازک شدن بیش از حد پوست می گردد که این امر سبب نمایان شدن رگ های انسداد شده می گردد.
همچنین در بیمارانی که با زخم پا مواجه هستند، به علت تنگی عروق و کاهش خونرسانی، دچار خشکی بیش از حد پا می گردند. این خشکی سبب ایجاد ترک های پوستی می شود که زخم های جدیدی را روی پا ایجاد می کند.
چقدر احتمال ایجاد عفونت در زخم پا وجود دارد؟
در صورتی که بیمار با علائم زخم پا مواجه شد، باید فورا به پزشک مراجعه نماید تا پزشک از طریق گرید بندی، میزان زخم را بررسی کرده و اقدامات لازم را برای درمان انجام دهد. در صورتی که درمان به موقع انجام نشود و به تعویق بیفتد، زخم در سطح وعمق پا نفوذ کرده و گسترش می یابد. در این زمان عفونت های زخم شروع به رشد کرده و گسترده می شوند.
عفونت زخم در سه سطح متفاوت بروز می کند که هر کدام مشکلات خاص خود را دارند و نیازمند مراقبت ها و درمان های خاصی هستند. دکتر سلیمی از طریق گرید بندی، میزان عفونت ایجاد شده را بررسی کرده و بر اساس آن درمان را شروع می کند.
سطح اول عفونت:
در سطح یک، عفونت ها جزئی می باشند و فقط در سطح پوست گسترش یافته اند. این نوع عفونت هنوز به داخل بدن و لایه های پایینی نفوذ نکرده است. پزشک درمان این عفونت را از طریق پمادهای موضعی انجام می دهد.
سطح دوم عفونت:
در سطح دوم، میزان ترشحات افزایش یافته و مقدار زیادی از سطح پوست را احاطه کرده است. در این مورد، پزشک آنتی بیوتیک و پمادهای موضعی برای کاهش عفونت تجویز می کند.
سطح سوم عفونت:
در سطح سوم، عفونت ها به عمق ماهیچه ها نفوذ کرده و استخوان ها را درگیر می کند. در این موارد جراحی و قطع عضو تنها راه درمان است تا عفونت به سایر اعضای بدن سرایت نکند.

چه عواملی سبب ایجاد عفونت در زخم می گردد؟
ورود میکروب ها:
زخم های ایجاد شده روی پای بیماران دیابتی سبب باز شدن پوست می گردند که محل مناسبی برای ورود آلودگی و میکروب ها به داخل بدن می باشد. این فرایند برای تمامی زخم های بزرگ و کوچک اتفاق می افتد.
در صورتی که زخم پانسمان نگردد و راه ورود میکروب ها بسته نشود، احتمال ایجاد عفونت به دلیل وجود میکروب ها افزایش می یابد. به دلیل این که تنها راه درمان عفونت، جراحی و قطع عضو می باشد، توجه به زخم ها و مراقبت های ویژه الزامی است و باید احتمال رخ دادن هر اتفاقی را در نظر گرفت.
پانسمان نامناسب:
بیماری که دچار زخم پای دیابتی شده است، باید فرایند پانسمان کردن و مراقبت از آن را به خوبی انجام دهد. در هر بار تعویض پانسمان، پا باید به خوبی شسته و خشک گردد. در شرایطی که میزان زخم زیاد باشد، مدت زمان بیشتری باید پانسمان گردد. در این شرایط لازم است که هر چند وقت یک بار پانسمان تعویض گردد.
استفاده از پانسمان های تمیز و استریل شده بسیار مهم است. همچنین پانسمان باید به گونه ای بسته شود تا هیچ گونه میکروبی به زخم نفود نکند. برای بستن و تعویض پانسمان می توانید به مراکز خدمات درمانی مراجعه کنید یا از پزشک خود درخواست کنید تا نحوه تعویض پانسمان را به شما آموزش دهد.
وضعیت زخم:
میزان زخم و عفونت در افراد متفاوت می باشد و روش های درمان آن ها نیز بر اساس سطح گرید بندی متفاوت است. هنگامی که پانسمان را تعویض می کنید، باید زخم را بررسی کنید. اگر احساس کردید وضعیت زخم حادتر شده است، فورا به پزشک مراجعه کنید. پزشک در صورتی که زخم تشدید یابد، روش درمان را تغییر می دهد و داروهای قوی تر تجویز می کند.
در صورتی که زخم ها تشدید پیدا کرده باشند و شما متوجه آن نشده باشید، وضعیت خطرناک خواهد شد. به همین دلیل بررسی مکرر زخم وعفونت بسیار مهم و حیاتی است.
تغذیه نامناسب:
تغذیه نیز در تشدید یا التیام زخم و عفونت موثر است. اگر شما در این دوران از غذاهای حاوی آنتی بیوتیک استفاده نمایید، زخم و عفونت زودتر التیام می یابد. بر عکس اگر غذاهای کهنه و کنسروی استفاده نمایید، به دلیل وجود باکتری در این غذاها، زخم ها دیرتر التیام می یابند.
در گرید بندی زخم پای دیابتی ها، چگونه اندازه زخم را تشخیص می دهند؟
دکتر سلیمی در هر بار ویزیت بیمار، اندازه و عمق زخم را برای تغییر درمان بررسی و ثبت می کند. پزشکان زخم را با روش های مختلفی اندازه گیری می کنند. این روش ها شامل عکس های دیجیتالی کالیبراسیون شده، ردیاب های جوهر افشان روی استات شفاف و اندازه گیری مستقیم زخم با خط کش و دسته تیغ اسکالپل می باشد.
برای اندازه گیری عمق زخم از یک پروب استریل یا اپلیکاتور استریل با سری پنبه استفاده می شود. این کار در قسمت عمیق ترین بخش زخم انجام می شود.
این اندازه گیری ها بخشی از گرید بندی می باشد و برای تخمین پیشرفت انقباض و پر شدن زخم کاربرد دارد. همچنین میزان اثربخشی درمان مشخص می گردد.

نکات لازم برای پانسمان زخم پای دیابتی:
هنوز استانداردهای شیوه صحیح و انتخاب نوع پانسمان زخم پای دیابتی ها ضعیف است. باید گفت هر کدام از انواع پانسمان ها، ویژگی های مخصوص به خود را دارند که در روند درمان نیز موثر هستند.
دکتر سلیمی با توجه به سطح گرید بندی زخم پایتان، پانسمان مناسب با زخم شما را تجویز می کند.
در ادامه انواع پانسمان ها برای زخم دیابتی و کاربرد آن ها را بیان خواهیم کرد. از آنجا که زخم باید به طور مکرر بررسی شود، تمام پانسمان ها موقتی بوده و با توجه به مدت زمانی که پزشک توصیه می کند، باید تعویض گردند. پانسمان ها بر اساس میزان تماس با زخم انتخاب می شوند که در زیر به انواع آن ها اشاره کرده ایم:
انواع پانسمان زخم پای دیابتی چیست؟
پانسمان با قدرت چسبندگی کم:
بهترین پانسمان برای زخم پای دیابتی، پانسمان های نچسب یا آغشته به نمک می باشد. این پانسمان ها به گونه ای هستند که محیط اطراف زخم را کمی مرطوب نگه می دارند تا از حالت خشکی خارج شود. این نوع پانسمان بی ضرر است و در مواقعی که عفونت وجود دارد، استفاده نمی گردد. مگر در مواردی که بیمار آنتی بیوتیک استفاده می کند.

پانسمان هیدروکلوئید:
پانسمان هیدروکلوئید قدرت جذب نسبتا بالایی دارند و در برابر بخار، نیمه نفوذپذیر بوده که نسبت به ترشحات زخم به حالت انسدادی عمل می کند. این پانسمان به عنوان یک لایه جذبی روی غشا یا فوم کاربرد دارد.
پانسمان هیدروژل:
این پانسمان مشابه هیدروکلوئید است و برای نابودی بافت های مرده استفاده می گردد. تفاوت این پانسمان با پانسمان هیدروکلوئید در میزان رطوبت رسانی آن برای زخم های خیلی خشک است.
اگر این پانسمان روی زخم هایی که ترشح شدیدی دارند گذاشته شود، سبب لیچ افتادگی زخم می گردد. پانسمان هیدروژل برای حذف بافت مرده یا دبریدمان کاربرد دارد و تیز بافت های مرده سیاه رنگ زخم پای دیابتی را نابود می کند.
پانسمان فومی:
پانسمان فومی عایق حرارتی بسیار مناسبی برای زخم می باشد که در برش های گوناگونی وجود دارد و برای قالب گرفتن زخم از آن استفاده می گردد. میزان جذب این پانسمان متفاوت بوده و برخی از آن ها به نقره باکتری کش آغشته شده اند که “اّوّنس ” نام دارند.
پانسمان آلژینات:
در بازار انواع مختلفی از پانسمان آلژینات یا جلبک دریایی وجود دارد که قدرت جذب بالایی دارند. پانسمان آلژینات برای زخم هایی که دارای حفره می باشند، کاربرد دارد.
این پانسمان ها خونریزی را قطع می کنند. برای تعویض این پانسمان نیاز است آن را خیس کنید. این پانسمان را می توانید برای زخم های دارای عفونت نیز استفاده کنید به شرطی که در بازه های زمانی منظم آن را تعویض نمایید.
پانسمان های آغشته به ید:
برای ضد عفونی کردن زخم های پا از محلول های ضد عفونی استفاده می کنند. پانسمان های دارای ید خود عمل ضد عفونی را نیز انجام می دهند. معمولا محلول های ضد عفونی کننده را با آنتی بیوتیک ها ترکیب کرده و روی زخم می مالند.
برای محلول های یدی، 2 نوع روش آماده سازی وجود دارد که شامل کادکسومر ایودین و پوویدون ایودین می باشند. پانسمان های ایودین قدرت جذب زیادی دارند که در زخم های پا برای جلوگیری از پوسته پوسته شدن پوست هایی که ترشح نیز دارند، کاربردی هستند.
پانسمان های آغشته به نقره:
فلز نقره به عنوان نوعی ماده ضد میکروب موضعی در علم پزشکی برای بهبود زخم های حاد کاربرد دارد. برای ساخت پانسمان های آغشته به نقره از نیترات نقره یا از سولفادیازین نقره استفاده می گردد.
نیترات نقره روی سلول های میزبان اثر سمیت سلولی دارد که برای درمان بافت هایی با گرانولاسیون زیاد استفاده می گردد. اما این ماده می تواند برای بیمار احساس درد ایجاد کند.

جمع بندی
زخمی که روی پای بیماران دیابتی ایجاد می گردد اگر بهبود نیابد، می تواند خطرات جبران ناپذیری را به دنبال داشته باشد. کنترل میزان قند خون در بدن به درمان سریع این زخم ها کمک می کند. بیماران دیابتی در صورت مشاهده هر گونه تورم و قرمزی باید فورا به پزشک مراجعه کنند تا محل مورد نظر بررسی گردد.
دکتر سلیمی بهترین متخصص در زمینه درمان و کنترل بیماری دیابت، درمان های جدی را برای پیشرفت زخم شروع می کند. این درمان ها شامل تجویز آنتی بیوتیک ها، حذف بافت مرده، کنترل قند خون، تمیز کردن زخم، تعویض به موقع پانسمان و جراحی می باشد.
در صورتی که بیمار در بالاترین سطح گریدبندی باشد، دکتر سلیمی با بررسی های زیاد و امتحان کردن درمان های مختلف، ناچار به قطع عضو می باشد. همان طور که در این مقاله بیان شد، قطع عضو آخرین مرحله درمان است تا از پیشرفت عفونت به سایر بافت های بدن جلوگیری گردد.
برای جلوگیری از رسیدن به این سطح گرید بندی، عمل کردن به مراقبت ها و توصیه هایی که در مقاله گرید بندی زخم پای دیابتی ها عنوان کردیم، الزامی می باشد.
لینک کوتاه مقاله : https://bit.ly/3kBWhcs
امتیاز: 0 / 5. رای: 0